A más de un año y medio del inicio de la pandemia de la covid-19, ya existen consensos científicos sobre qué medicinas en estudio funcionan, y cuáles no, para el tratamiento de la enfermedad.
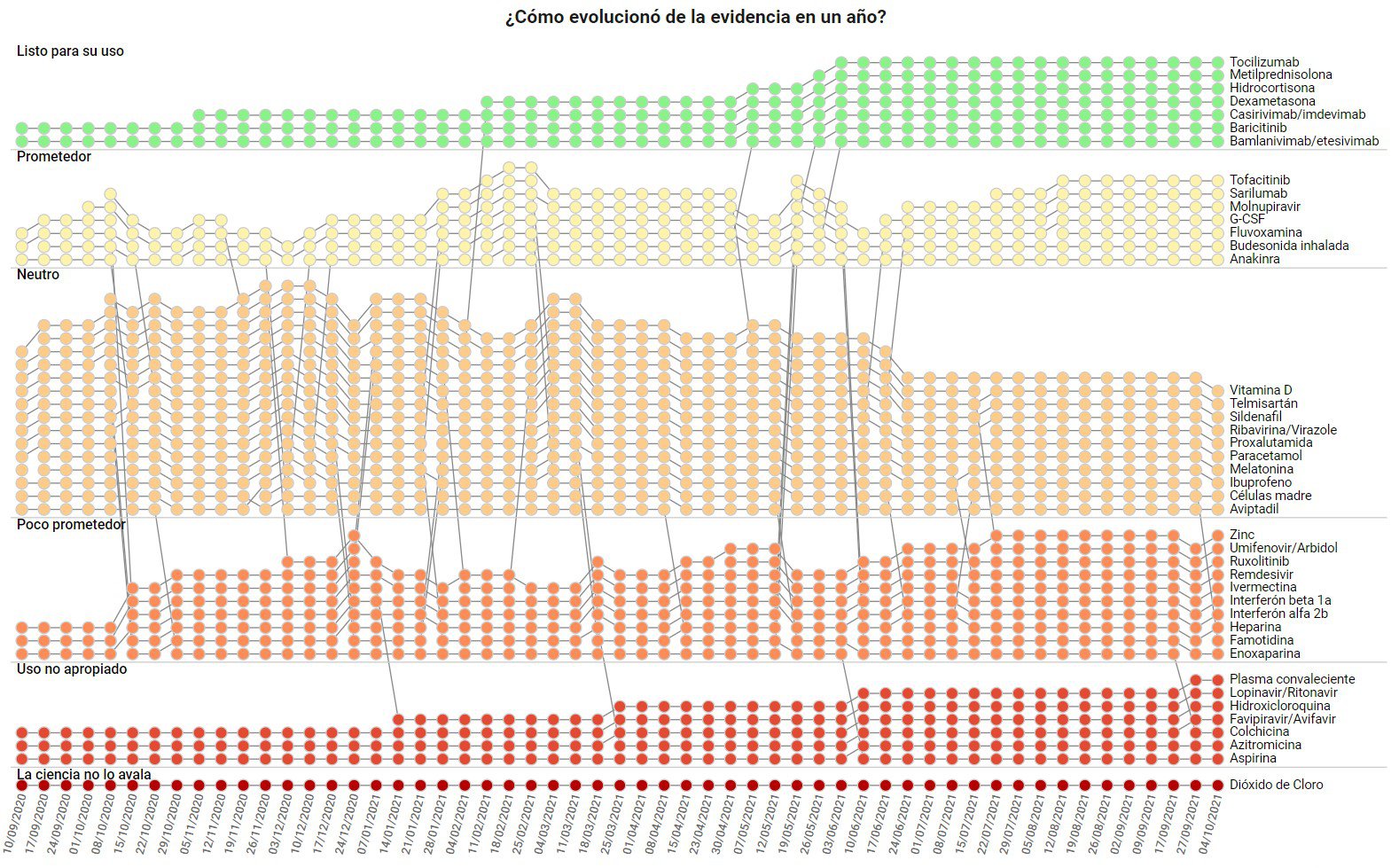
Para seguir la evolución de la evidencia hace un año nació Científicamente Comprobado, la herramienta de Salud con Lupa y la Fundación Epistemonikos, que da a conocer el avance de los resultados de ensayos clínicos de medicinas contra la covid-19 en el mundo. Este esfuerzo, que es actualizado cada semana, presenta 42 medicamentos, los más usados, divididos en siete categorías (desde “Tratamiento estándar” hasta “La ciencia no lo avala”) de muy fácil entendimiento para acercar la ciencia a más personas.
Gabriel Rada, fundador de Epistemonikos y director del Centro de Evidencia de la Universidad Católica de Chile, es un médico con amplia experiencia en la revisión de estudios científicos. Con la pandemia, perfeccionó el método que utiliza para aplicarlo a la revisión de la enorme carga de investigaciones que se han publicado sobre los posibles tratamientos contra el nuevo coronavirus.

En esta entrevista, Rada nos habla sobre las medicinas en las que hoy se puede confiar para cada etapa de la covid-19 y las que carecen de sustento científico, pero siguen siendo recomendadas por algunas organizaciones o grupos que validan teorías conspiranoicas. Si bien hay fármacos que han mostrado algún beneficio (como los anticuerpos monoclonales) son costosos, complejos de administrar y, en las naciones pobres, aún muy escasos.
📌 Después de un año de trabajo sobre las actualizaciones permanentes de estudios sobre terapias covid-19, ¿cuáles son tus conclusiones sobre cómo ha evolucionado la evidencia científica?
La cantidad de información producida sobre la covid-19 sorprendió hasta a los más precavidos. Todos los grupos que nos dedicamos a procesar evidencia también sabíamos que iba a haber mucha información, pero nadie se imaginó algo de estas características. (...) Y una de las cosas que nos ha permitido procesar y darle sentido a toda esta información es tener un método sistemático.
Ha sido un aprendizaje contínuo. Yo diría que el método del día uno no es igual al que tenemos hoy. Hay una base porque le hemos ido haciendo mejoras y eso lo hace más claro para el usuario.
Para trabajar en las revisiones de evidencia tenemos ya 400 mil artículos sobre covid-19 en nuestro repositorio, que es más o menos el doble de todo lo que se ha publicado en la historia de Alzheimer. Es también como una tercera parte de todo lo que se ha estudiado sobre enfermedades cardiovasculares, y una décima parte de todas las investigaciones sobre el cáncer, que es el área donde más se ha investigado. Entonces, es una cantidad de información realmente enorme, y yo creo que ni siquiera lo más precavidos pudieron esperar este volumen de evidencia producida.
📌 En parte también se ha dado porque ha funcionado mucho la colaboración y la publicación de evidencia a nivel internacional. Sin embargo, al comienzo de la pandemia, había una actitud que podría definirse como optimismo sin evidencia. Estuvimos probando muchas terapias, como el plasma, la hidroxicloroquina o la ivermectina. Después de más de un año de estudios sobre el virus y terapias ¿En qué tenemos un consenso científico?
Parece que hubieran pasado décadas, o siglos, porque todo ha sido súper rápido. Normalmente las medicinas o terapias toman muchos años en estudiarse, pero ahora se ha generado información de manera más rápida y un consenso de la misma manera. Hoy tenemos miles de estudios, pero solo hay un conjunto pequeño que tiene mayor calidad, los estudios aleatorizados. Prácticamente todo lo que se ha podido evaluar durante la pandemia muestra que la información generada de estudios de más baja calidad han terminado aportando muy poco y hasta siendo contraproducente. Más que hacer 100 estudios malos, mejor juntemos todo esos recursos y hagamos uno bueno. Esa lección ha quedado sumamente clara, sobre todo en lo relacionado con terapias.
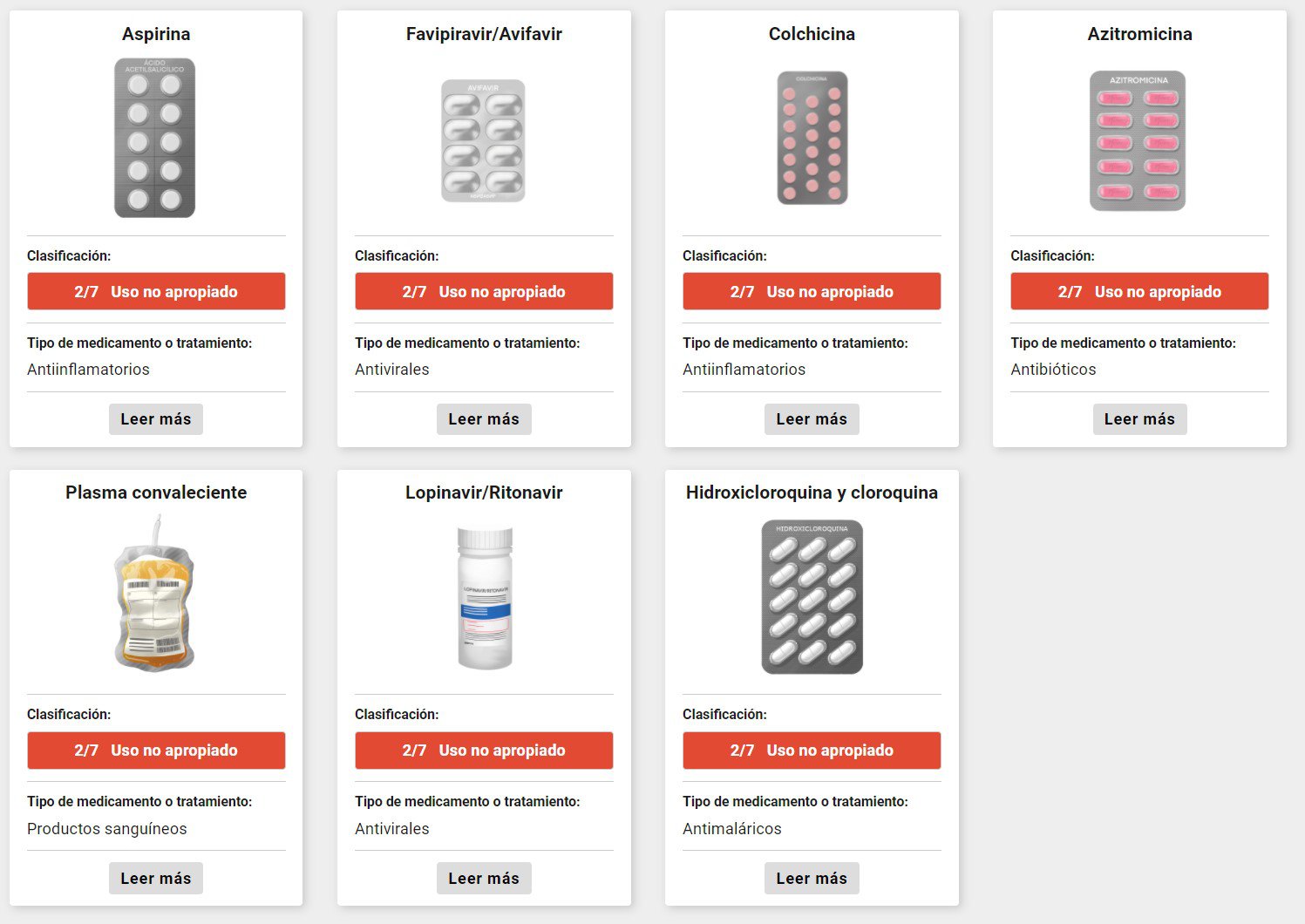
Otra lección es la que tiene que ver con la importancia de la investigación ordenada y buscando las causas. Lo que ocurrió en la pandemia es que se reutilizaron medicamentos con el propósito de que sirvieran para la covid-19. Y la verdad es que se planteó prácticamente la reutilización de todos los medicamentos habidos y por haber. El ejemplo más emblemático es la hidroxicloroquina, sobre la que publicaron casi 100 ensayos aleatorizados y más de 2000 estudios de cualquier tipo. Finalmente, fue una pérdida de recursos. Con el segundo o tercer ensayo que se hizo ya estaba claro que no servía. Hay muchos otros medicamentos que se probaron sin que hubiera un fundamento tan sólido. Solo hay un antidepresivo que se llama fluvoxamina, que es el único caso que uno diría: “mira este no puede servir para el covid-19, pero terminó sirviendo”.
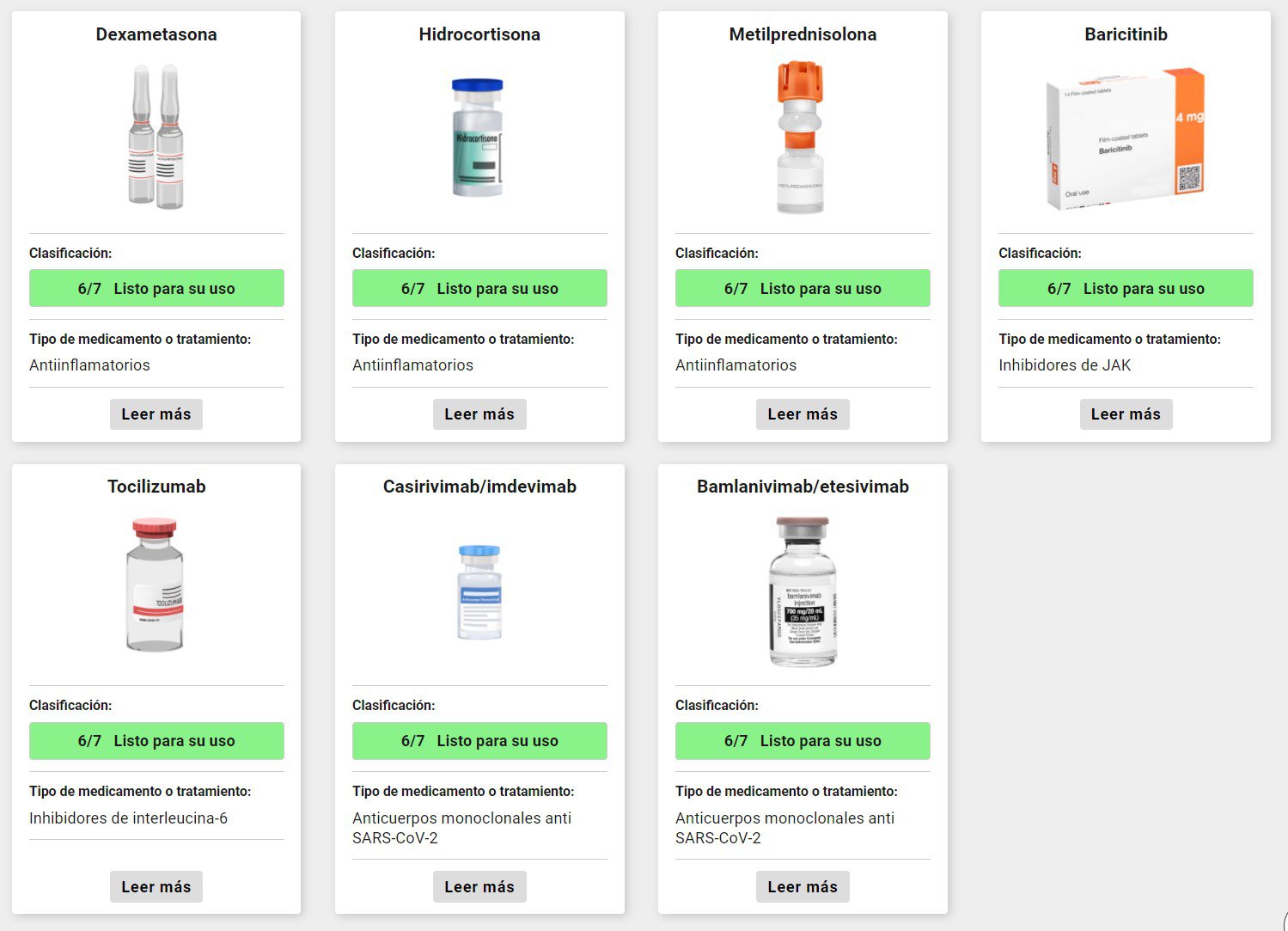
Hay otros que se han reutilizado porque sirven en enfermedades parecidas, como los corticoides que fueron de los primeros que se probaron, pero la gran mayoría de medicamentos que estamos viendo que realmente pueden hacer un cambio en los tratamientos son aquellos que se hicieron desde el borrador, que siguieron todas las etapas de investigación. Creo que ahora eso también ha quedado claro y estamos viendo medicamentos como los anticuerpos Anti SARS-CoV-2 que son súper específicos, hechos a medida del virus. Está saliendo el molnupiravir, un antiviral para el tratamiento de la covid-19. El problema es el costo y el acceso para los países que no pueden pagarlo.
Otra lección interesante es la importancia de tener grupos colaborativos procesando esta evidencia. En vez de hacer muchas revisiones sistemáticas, mejor hacer una o unas pocas pero bien hechas. Es un gran desafío porque en el mundo científico las universidades publican y reconocen la información en base a la individualidad. Espero que en la próxima pandemia, o lo que queda de esta, pueda aplicarse todo este aprendizaje que hemos sacado.
📌 ¿Cuánta evidencia sobre medicamentos que ya tiene consenso científico está reflejada en estrategias sanitarias de los países?
El consenso científico siempre es difícil de definir porque hay muchas entidades y finalmente uno va mirando a las principales organizaciones. Por ejemplo, desde que la primera organización dice que la hidroxicloroquina no debe usarse hasta la última deja de usarlo, pasan muchos meses. Nosotros estamos muy contentos porque Científicamente Comprobado va prediciendo exactamente lo que va ocurriendo con varios meses de anticipación. Hay consenso en otros medicamentos, que inicialmente se usaron, por ejemplo, el lopinavir o la azitromicina, que eran terapias que se veían muy prometedoras al principio, y ya podemos decir que no deben ser usadas.
Pero hay algunas que están en una etapa en que el consenso no es total, como el plasma. A pesar de que el 90% de organizaciones científicas no recomienda su uso, quedan algunas pocas que se resisten, que plantean que se debe hacer más investigación. Faltan quizás unos pocos meses para que se consolide ese consenso. Algo similar pasa con algunos antivirales, como el favipiravir, que en Científicamente Comprobado tiene la categoría de uso no apropiado, pero todavía hay algunos países que lo siguen usando.Y hay otros casos más polémicos todavía como el remdesivir, que es uno de los antivirales que al principio se veía muy prometedor y hubo gobiernos que lo empezaron a recomendar, pero finalmente la investigación fue mostrando que no era tan útil, o que definitivamente no servía para nada. La OMS opinó en contra, pero todavía quedan organizaciones internacionales que lo recomiendan.
En el otro extremo tenemos medicamentos que sí han ido alcanzando un consenso de que sí sirven. Hoy tenemos mucha claridad del rol de los corticoides y de los anticuerpos monoclonales. Estos últimos son anticuerpos que se unen al SARS-CoV-2 y lo bloquean. El tema es su costo. Hoy hay un consenso de que se usan como prevención en personas de alto riesgo que han tenido contacto estrecho con algún infectado, pero también para tratar a pacientes en etapas precoces. El otro grupo donde también hay certezas es el de la interleucina-6, y eventualmente otro tipo de medicamentos que actúan en la interleucina. Entonces tenemos tres grupos grandes de medicamentos que sirven, que se recomiendan prácticamente en todas las guías clínicas y entre esos tres logran un efecto muy importante en el tratamiento de la covid-19.
📌 ¿Estos consensos están siendo incorporados en las guías clínicas de la comunidad médica en cada país?
La posibilidad de sobrevivir que tiene en una persona, con una forma grave de covid-19, de un país desarrollado es mucho mayor de la que tiene alguien en un país de menos recursos, como los nuestros. Nuestros países están tratando a los pacientes de covid-19 con terapias de hace un año. Y es un signo de que estamos atrasados. Si antes veíamos lejanas las terapias de hace 20 años, hoy decir que es una terapia de hace un año es como decir que estamos tratando con terapias prehistóricas sobre la covid-19. Nuestros gobiernos no han puesto suficiente atención en poder tratar de manera óptima a los pacientes con esta enfermedad. Ponen recursos en las vacunas, pero no ha habido un esfuerzo de incorporar estas nuevas terapias de manera masiva. Obviamente hay esfuerzos aislados de algunos centros de salud, pero no es un esfuerzo masivo a nivel de país.
📌 Cuando te refieres a los grupos de medicamentos sobre los que ya hay mucha evidencia de que funcionan, ¿estamos hablando de los que funcionan sobre todo en pacientes hospitalizados?
Hoy tenemos medicamentos para todas las etapas. Tenemos medicinas para pacientes que no tienen covid-19, pero que tienen contacto estrecho con alguien infectado. En los países con recursos se están usando los anticuerpos monoclonales. El más popular de todos y el que va más avanzado es el de la compañía Regeneron. Se trata de un cóctel de anticuerpos que se hizo muy famoso porque lo usó Donald Trump cuando tuvo covid-19. La investigación ha ido demostrando que esos medicamentos se pueden usar en etapas iniciales para evitar que pacientes con más riesgos progresen. También un medicamento que lo tenemos en la categoría prometedor, la budesonida, un corticoide inhalatorio que podría ser una buena opción para las etapas iniciales de covid-19. Además, está el ya mencionado molnuperavir, que podría incorporarse pronto.
Para las etapas más graves sí contamos con varios medicamentos: interleucina- 6. También hay uno que no mencioné antes, que son inhibidores de JAK-quinasas (una enzima que podría tener un rol importante en la llamada “tormenta de citoquinas”, cuando los síntomas de una persona se agravan), como el baricitinib. Por supuesto, también tenemos los corticoides, las interleucinas y el tocilizumab. En teoría, hay un buen menú de opciones para tratar la covid-19.
📌 ¿Qué ha pasado con el remdesivir?
El caso del remdesivir es interesante porque, cuando hubo presión de algunos políticos para autorizarlo, Epistemonikos estuvo asesorando sobre el tema de medicamentos al Ministerio de Salud de Chile. Nosotros le entregamos la evidencia y se cerró muy rápido todo ese ciclo de discusión. El ministerio dijo: “todavía no es suficiente la evidencia, entonces no vamos a usar este medicamento”. Y no se hicieron gestiones para acelerar la incorporación del remdesivir. Meses después salieron los estudios que llevaron a la OMS a no recomendarlo.
Otro caso interesante es el del tocilizumab, un medicamento que se empezó a recetar desde el principio porque se veía prometedor. Después, los primeros estudios no mostraron resultados muy claros, pero finalmente terminó probándose que servía. También ahí había una polémica entre los médicos que lo usaban y los que no. Esto refleja la importancia de tener investigación para poder cerrar esa polémica.
📌 Salud con Lupa hizo un reportaje relacionado al tocilizumab. Muchas personas buscaban este medicamento porque no estaba disponible en los servicios de salud pero los médicos lo recomendaban y, como era de alto costo, estaba afectando los bolsillos de las familias. Entonces era necesario tener evidencia de que funcionaba y que podía incorporarse en las guías clínicas...
Es un punto muy importante. Siempre que no hay consenso y hay un medicamento recomendado, se vuelve mucho más difícil acceder a él para los pacientes. Si el medicamento está disponible, la gente lo busca, lo importa y termina haciendo un tremendo esfuerzo, a diferencia de que si el gobierno lo compra y lo provee por el conducto regular.
Estamos hablando de medicamentos que disminuyen la mortalidad, es decir, aumentan la posibilidad de que las personas sobrevivan. Será un gasto importante para el Gobierno, pero desde el punto de vista sanitario es un gran beneficio.
📌 En Perú un grupo de médicos han alimentado un discurso de que se relegan medicamentos de bajo costo, como la ivermectina, para beneficiar intereses farmacéuticos. Hay muchos estudios, pero hasta ahora nada de evidencia sobre este medicamento ¿Qué lectura tienes de este fenómeno de la ivermectina?
Efectivamente, hay algunos argumentos científicos que hicieron que la ivermectina sea popular. Hubo estudios que mostraron buenos resultados, pero hoy sabemos que fueron fraudulentos. Al menos uno ya está retractado, y otro grande que había mostrado beneficios está muy cuestionado, y probablemente ya se retracte en un tiempo más. Eso en el fondo pone de manifiesto que quienes hacen pública la evidencia también tienen una responsabilidad. Si aparece un estudio que dice que la ivermectina es un fármaco maravilloso, hay responsabilidad del editor de una revista que permitió que eso se hiciera público.
También hay una gran responsabilidad de quienes nos dedicamos a sintetizar la evidencia y a dar recomendaciones sobre qué sirve y que no.
Hay sitios web anónimos que van sintetizando todos los hallazgos de la ivermectina, de una manera muy poco tradicional, y terminan recomendando la ivermectina como si fuera ciencia del más alto nivel, pero es algo muy cercano al fraude. Es curioso que muchas de estas personas que participan de estos grupos son los mismos que defienden causas antivacunas o antimascarillas, porque su investigación se hizo muy rápido, pero están a favor del medicamento, con las mismas características.
📌 ¿Cómo ves la relación de los gobiernos con la comunidad científica para la toma de decisiones en las guías que incorporan el uso de medicamentos? En Perú, el consejo consultivo del Gobierno no fue transparente y hubo conflictos de interés entre sus integrantes.
Con la pandemia se ha comprobado que no se debe dejar espacio para que las opiniones se conviertan en políticas públicas. El grueso del trabajo en países donde las decisiones han sido más racionales, ha sido un trabajo previo a la pandemia. Es muy difícil lidiar con la emergencia e incorporar cambios estructurales que incluso requieren cambios culturales.
En Perú se puede hacer una reflexión de las decisiones que se tomaron al principio y por qué se tomaron, y lo que finalmente terminó ocurriendo. Y ahí creo que Científicamente Comprobado, y esta posibilidad de mostrar en el tiempo cómo se han ido moviendo estas terapias, es muy ilustrativo. Cualquiera que lo analice ahora dirá: “mira, si le hubiéramos hecho caso este recurso o un equivalente, o este método para procesar la evidencia, probablemente hubiéramos tomado mejores decisiones de las que se tomaron”.
📌 Con la pandemia, algo positivo que ha sucedido es que estamos tratando de explicarle a la gente cómo funciona la ciencia, que no hay respuestas absolutas y que todo está en constante investigación para generar el conocimiento...
La ciencia es el camino más efectivo para generar conocimiento. Yo creo que cualquiera que haya seguido las noticias se daba cuenta: un día un medicamento servía, al otro día ya no. Entonces la gente se queda con esa impresión. Pero cuando juntábamos todos los datos, nos dábamos cuenta de que no era tan distinto lo que pasaba una semana tras otra. La evidencia que teníamos una semana y la otra era muy parecida, por más que haya un estudio u otro.
También debemos ver la importancia de manejar la incertidumbre, y creemos que es importante decir cuándo algo sirve, y también cuando algo no se sabe. A medida que la evidencia se consolida, ya la opinión o el dato de un estudio que no es de muy buena calidad deja de tener importancia.
📌 ¿Qué otras lecciones nos deja la revisión de la evidencia científica en esta pandemia? ¿Los gobiernos trabajarán más de la mano de la ciencia en la siguiente pandemia?
Soy optimista de que se ha ido valorando y reconociendo mucho más la importancia de la revisión de evidencia científica, pero creo que va a tomar unos años para que se establezca de manera masiva un mecanismo que incorpore mejor la evidencia científica en las decisiones de gobierno.
Durante la pandemia hemos visto también mucha ciencia de mala calidad, mucha revisión de evidencia de mala calidad, pero a la vez hemos visto muchos ejemplos de los mejores estudios, las mejores revisiones de evidencia de grupos colaborativos. La OMS ha empezado por primera vez a producir guías clínicas globales y actualizadas de manera continua. El conocimiento científico fluye ahora a una velocidad completamente distinta de lo que fluía antes de la pandemia.